Espirometría
Autores: Bercedo Sanz A1, Úbeda Sansano MI2, Pardos Martínez C3
1 Pediatra. CS Buelna. Grupo de Vías Respiratorias (AEPap). Cantabria. España.
2 Pediatra. CS de la Eliana. Grupo de Vías Respiratorias (AEPap). Valencia. España.
3 Pediatra. CS Perpetuo Socorro. Huesca. España.
DESCRIPCIÓN GENERAL
Espirometría significa literalmente medida de la espiración, pero desde el punto de vista neumológico es la técnica que nos permite medir volúmenes y flujos de aire que se generan en el curso de una maniobra voluntaria de espiración forzada. La medición objetiva de la función pulmonar es, junto con la clínica, el pilar del diagnóstico de asma, siendo la espirometría forzada el método básico para el estudio de la función pulmonar en el niño. Se ha demostrado que es posible realizar una espirometría forzada con garantías en la mayoría de los niños preescolares siguiendo las recomendaciones publicadas por las guías internacionales1,2; incluso se dispone de valores de referencia en niños españoles para este grupo de edad3. El problema es que estos niños precisan mucho más tiempo, personal con una formación específica y programas de animación adecuados. Este es el motivo por el que, hasta el momento, no es factible su realización en Atención Primaria, donde se recomienda a partir de los 5-6 años de edad.
ESPACIO FÍSICO Y EQUIPO NECESARIO
Es importante disponer de un espacio sin ruidos o elementos de distracción, que permita al paciente y al técnico responsable de su realización concentrarse en la maniobra de la espirometría. El equipo necesario para su realización consta de: una báscula y tallímetro; mesa y silla con brazos y respaldo; espirómetro (de Fleish, de Lilly, de turbina, desechable...); estación meteorológica (termómetro-barómetro-higrómetro), si no la lleva incorporada el equipo; jeringa de calibración; boquillas no deformables; adaptador pediátrico; filtros; transductores (en caso de disponer de espirómetros desechables); pinzas de oclusión nasal; papel de registro u hojas para impresora; medicación broncodilatadora y cámaras de inhalación. En la actualidad, lo habitual es conectar el espirómetro a un ordenador, por tanto es necesario este equipo con impresora, el software específico para dicho espirómetro y recomendable un software con incentivos pediátricos.
LA TÉCNICA PASO A PASO
Condiciones previas
La espirometría, aunque sencilla de realizar, exige una serie de condiciones mínimas para garantizar la fiabilidad de los parámetros obtenidos del paciente.
En primer lugar, antes de realizar la espirometría, coincidiendo con la entrega de la citación es aconsejable dar unas recomendaciones verbales y escritas (Anexo 1), con el fin de evitar durante las horas previas fármacos broncodilatadores (Tabla 1), comidas copiosas, ejercicio físico, tabaco y alcohol (si se trata de adolescentes).
Tabla 1. Fármacos que alteran la respuesta bronquial y tiempo que se recomienda suspenderlos antes de realizar la espirometría4,11 Mostrar/ocultar
|
Agente farmacológico |
Tiempo (en horas) |
Comentarios |
|
Agonistas β2-adrenérgicos de corta acción inhalados |
6-8 |
Según GINA ≥ 4 horas |
|
Agonistas β2-adrenérgicos de corta acción orales |
24 |
|
|
Agonistas β2-adrenérgicos de acción prolongada |
12-24 |
Según GINA ≥ 15 horas |
|
Anticolinérgicos de acción corta (bromuro de ipratropio) |
6 |
|
|
Teofilinas de acción corta |
12 |
|
|
Teofilinas de acción retardada |
36-48 |
|
|
Cromoglicato |
8-12 |
|
|
Nedocromil |
48 |
|
|
Antihistamínicos |
48 |
Algunos autores aconsejan de 3 a 7 días |
|
Corticoides inhalados |
|
No estrictamente necesario retirarlos |
|
Corticoides orales |
|
No estrictamente necesario retirarlos |
|
Antileucotrienos |
24 |
|
El técnico que va a realizar la espirometría debe haber recibido formación y entrenamientoprevio suficiente en la ejecución de la técnica, tiene que conocer las medidas de función pulmonar, los criterios de aceptabilidad y repetibilidad, los errores que pueden presentarse al realizar la maniobra, el funcionamiento incorrecto del aparato y las técnicas de limpieza y mantenimiento del sistema. Asimismo, antes de comenzar la espirometría, debe preguntar acerca del estado del paciente y sobre el consumo de medicamentos u otras circunstancias que puedan interferir o contraindicar la prueba en ese momento4 (Tabla 2).
Tabla 2. Contraindicaciones* de la espirometría4,11 Mostrar/ocultar
|
Neumotórax reciente |
Cirugía ocular, otorrinolaringológica o cerebral reciente |
|
Enfermedad cardiovascular inestable |
Aneurisma torácico, abdominal o cerebral |
|
Hemoptisis reciente origen desconocido |
Cirugía torácica o abdominal reciente |
|
Infecciones respiratorias activas |
Traqueostomía |
|
Falta de comprensión o colaboración |
Dolor abdominal, náuseas o vómitos |
Hipertensión intracraneal
Desprendimiento de retina |
Problemas bucodentales o faciales que dificulten la sujeción de la boquilla |
|
Crisis hipertensiva |
Demencia o estado confusional |
|
Infarto de miocardio reciente |
Cardiopatías complejas y/o cianosantes |
*Muchas contraindicaciones no son de tipo absoluto y deben valorarse de forma individual
Fases en la ejecución de la espirometría
-
Introducción de los parámetros ambientales en el espirómetro: temperatura, humedad, presión atmosférica.
-
Calibración*.
-
Introducción de los datos del paciente: peso, talla, sexo, edad, etnia (para obtener los valores de referencia), identificación y motivo por el que se indica la espirometría.
-
Explicación del procedimiento al paciente de forma sencilla (por ejemplo, diciéndole que queremos saber cuánto aire tiene en sus pulmones y cómo es capaz de sacarlo).
-
Demostración del procedimiento.
-
Realización de la maniobra.
* Muchos de los espirómetros actuales realizan automáticamente las mediciones de los parámetros ambientales e incluso los fabricantes de los espirómetros portátiles de oficina afirman que no necesitan ser calibrados antes de realizar las mediciones. Aun así, es conveniente en estos dispositivos portátiles la calibración periódica, a ser posible diariamente.
Realización de la maniobra
-
Es fundamental crear un ambiente agradable y atractivo para los niños.
-
Situarlos en una postura correcta. La más recomendada en la bibliografía es sentados, con la espalda recta y, aunque en los niños puede realizarse indistintamente de pie o sentados, es aconsejable anotarlo si se realiza de pie ya que las medidas son algo mayores en bipedestación.
-
Colocar la pinza de oclusión nasal5,6. En los espirómetros de flujo habitualmente utilizados en los centros de salud su uso no es imprescindible al realizar la maniobra de espiración forzada. Es aconsejable anotarlo si no se coloca la pinza.
-
En función del espirómetro, programa utilizado o preferencias y habilidades del niño, se realizará una de las dos técnicas que se describen a continuación:
-
Inspirar de forma rápida pero no forzada, cogiendo todo el aire que pueda hasta alcanzar la capacidad pulmonar total (TLC). A continuación introducir la boquilla, sujetarla con los dientes y cerrar los labios en torno a ella y, sin haber realizado una pausa mayor de dos segundos, efectuar una espiración enérgica (soplar rápido y fuerte) de forma continua (para expulsar todo el aire contenido en los pulmones), hasta alcanzar el volumen residual (RV). Se puede completar la prueba inspirando fuerte hasta alcanzar la TLC.
-
Sujetar la boquilla entre los dientes, sellarla con los labios, respirar a volumen corriente durante 2-3 ciclos, después inspirar rápido, pero no forzado, hasta alcanzar la capacidad pulmonar total (TLC). A continuación, sin realizar una pausa mayor de dos segundos, efectuar una espiración forzada, con el máximo esfuerzo y rapidez, de todo el aire contenido en los pulmones hasta alcanzar el volumen residual (RV). Se puede completar la prueba con una inspiración forzada hasta alcanzar la TLC.
-
El técnico debe de estimular al niño o al adolescente con palabras y, sobre todo, con lenguaje gestual y corporal que inciten a realizar una inspiración máxima, a iniciar la espiración de manera brusca a través de una orden tajante, y a prolongar el esfuerzo espiratorio todo lo posible. En caso necesario, sujetar al paciente por los hombros para mantener la espalda recta y evitar que se incline hacia adelante durante la maniobra espiratoria.
-
Es fundamental anotar cualquier tipo de incidencia que acontezca durante la prueba.
-
Se realizarán un mínimo de tres maniobras satisfactorias. Normalmente no se requieren más de ocho maniobras, aunque los niños más pequeños pueden llegar a necesitar más, aspecto que hay que tener en cuenta porque requerirá más tiempo de descanso entre las mismas y estimulación por parte del técnico para mantener la colaboración y atención de los niños.
Parámetros
Los parámetros que aportan la información esencial para el uso clínico se extraen de las dos curvas básicas que se han obtenido de la maniobra: la curva volumen-tiempo y la curva flujo-volumen. La curva volumen-tiempo representa el volumen en litros en el eje de la ordenadas y el tiempo transcurrido en segundos en el eje de abscisas (Figura 1). Tiene un inicio con un rápido ascenso, que al final se suaviza hasta alcanzar una fase de meseta, en la que aunque el niño siga soplando, apenas aumenta el volumen registrado. La curva flujo-volumen representa el flujo de aire en el eje de las ordenadas y el volumen de aire en las abscisas (Figura 2). La curva tiene un ascenso rápido, con una pendiente muy pronunciada, hasta que alcanza un pico (pico de flujo espiratorio [PEF]) y luego una caída suave, prácticamente lineal sin irregularidades, hasta cortar el eje del volumen.
Figura 1. Curva espirométrica volumen-tiempo Mostrar/ocultar
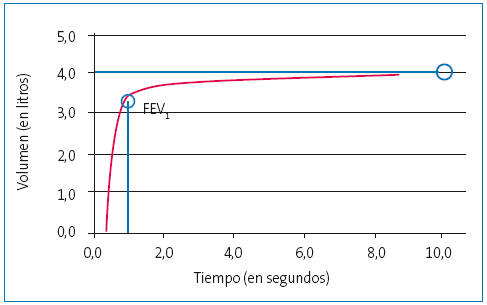
FEV1: volumen espiratorio forzado en el primer segundo.
Figura 2. Curva espirométrica flujo-volumen Mostrar/ocultar
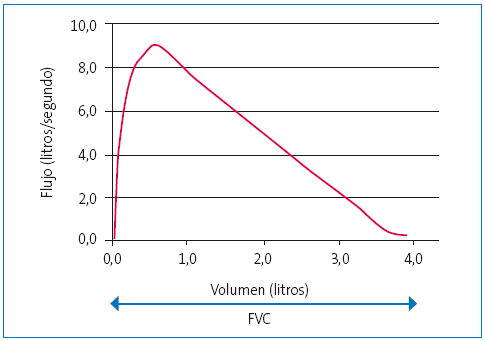
FVC: capacidad vital forzada.
Dentro de estas curvas, utilizando la nomenclatura de la European Respiratory Society (ERS)7-10, los parámetros más importantes son: capacidad vital forzada (FVC), volumen espiratorio forzado en el primer segundo (FEV1), flujo espiratorio forzado entre el 25% y el 75% de la FVC (FEV1/FVC, FEF25-75), flujo espiratorio pico (PEF) y el tiempo de espiración forzada (FET) (Figura 3).
Figura 3. Correlación de los parámetros más utilizados en la espirometría representados en las curvas volumen-tiempo y flujo-volumen Mostrar/ocultar
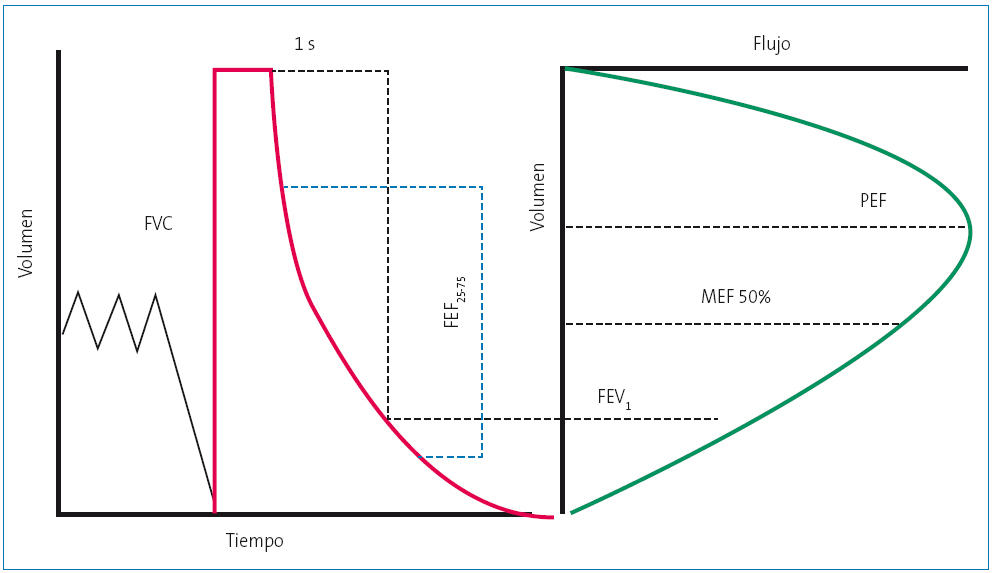
FEF25-75: flujo espiratorio forzado entre el 25% y el 75% de la FVC;
FET: tiempo de espiración forzada;
FEV1: volumen espiratorio forzado en el primer segundo;
FVC: capacidad vital forzada;
PEF: flujo espiratorio pico.
Fuente: Respirar.org
Los niños menores de seis años son capaces de vaciar, en una espiración forzada, su volumen pulmonar total en menos tiempo que los mayores y adultos. En ellos se ha propuesto la inclusión del volumen espiratorio forzado a los 0,5 segundos (FEV0,5) o el volumen espiratorio forzado a los 0,75 segundos (FEV0,75) como valores más útiles que el FEV1, ya que en ocasiones el FET de estos niños puede ser tan corto como de un segundo. Deberán tenerse en cuenta los valores de referencia descritos para esta edad.
Por otro lado, algunos autores consideran que el valor del volumen espiratorio forzado a los seis segundos (FEV6) es equiparable al de la FVC en aquellos pacientes que precisen más de seis segundos para exhalar completamente el aire de sus pulmones. Tanto el FEV6 como la relación FEV1/FEV6 tienen mayor utilidad en las espirometrías de adultos que en la edad pediátrica, ya que como se ha dicho, los niños, fundamentalmente los más pequeños, suelen finalizar la espiración completa en menos tiempo.
No debe confundirse el cociente FEV1/FVC con el índice de Tiffeneau,que se define como el cociente entre el FEV1 y la capacidad vital (VC), obtenida en una maniobra de espirometría lenta.
Interpretación de la espirometría
No debemos intentar interpretar una prueba que, por mal realizada, pueda ser capaz de inducir a un error. Se considera necesario cumplir dos tipos de criterios para considerar una espirometría como correctamente realizada: criterios de aceptabilidad y de repetibilidad4,7-11.
Criterios de aceptabilidad
Subjetivos (valoración del técnico): el inicio de la espiración, tras la inspiración máxima, ha sido rápido y sin indecisión, la maniobra se ha realizado con un esfuerzo adecuado con espiración continua y sin rectificaciones hasta expulsar todo el aire, sin tos o maniobra de Valsalva, sin fugas ni obstrucción en la pieza bucal.
Objetivos:
-
Comienzo con volumen extrapolado menor del 5% de la FVC o 0,150 l (en preescolares inferior al 12,5% de la FVC o 0,08 l).
-
Tiempo de espiración forzada (FET) ≥ dos segundos en niños entre 6-8 años, ≥ tres segundos en niños entre 8-10 años y ≥ seis segundos en niños mayores de diez años. En los niños menores de seis años debe intentarse que la duración de la maniobra no sea inferior a un segundo.
-
Consecución de una meseta al final de la espiración. Esta meseta es fácil de visualizar en la curva volumen/tiempo.
-
Otros análisis de las gráficas espirométricas(especialmente en la curva flujo/volumen) que tendrán una forma apropiada, libres de artefactos, sin perdidas y sin inicio retrasado ni finalización prematura. Esta finalización será adecuada cuando se observa que la curva flujo/volumen “aterriza” suavemente y no cae o se interrumpe de forma brusca.
Criterios de repetibilidad
Una prueba de espirometría forzada en niños requiere un mínimo de dos maniobras aceptables, sin un máximo recomendado, según los criterios antes descritos. En adolescentes se realizarán un mínimo de tres maniobras aceptables, con un máximo de ocho, dejando entre ellas el tiempo suficiente para que el paciente se recupere del esfuerzo.
Se considera que las maniobras cumplen criterios de repetibilidad cuando:
-
Los dos mejores valores de FVC no difieren entre sí más de 0,150 l y los dos mejores valores de FEV1 no difieren entre sí más de 0,150 l (Figura 4).
-
En el caso de que la FVC sea igual o menor de 1 l, se exige que estas diferencias no sean mayores de 0,100 l.
Figura 4. Curvas espirométricas no repetibles Mostrar/ocultar
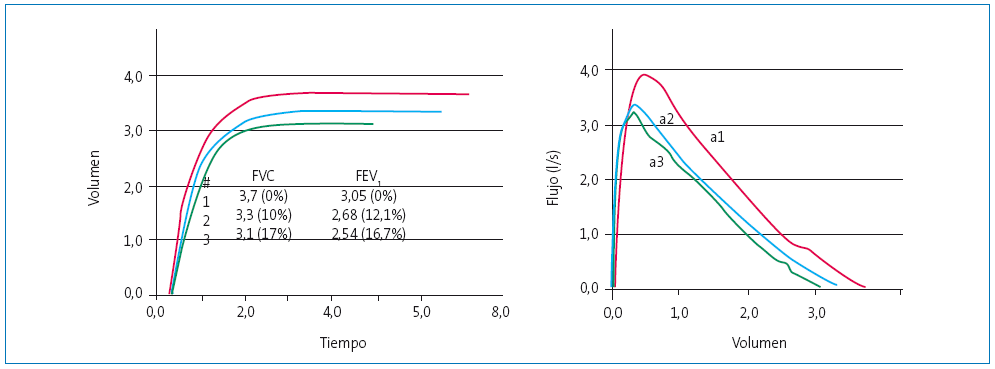
FEV1: volumen espiratorio forzado en el primer segundo; FVC: capacidad vital forzada.
Obtención de los parámetros
Se seleccionarán los mayores valores de FVC y FEV1 de cualquiera de las maniobras aceptables, aunque sus valores no sean de la misma maniobra.El resto de parámetros espirométricos se obtienen de la curva satisfactoria con mayor suma de FVC + FEV1.
En la actualidad, prácticamente todos los espirómetros evalúan de forma automática la calidad de la maniobra y seleccionan la mejor, aunque se aconseja verificar si la selección es adecuada o realizar la selección de los mejores resultados de forma manual.
¿CÓMO LEER UNA ESPIROMETRÍA?
Antes de leer una espirometría siempre hay que tener en cuenta la impresión del técnico y comprobar, en primer lugar, la validez de las curvas. Tras confirmar que las maniobras realizadas cumplen los criterios de aceptabilidad y repetibilidad se pasará a valorar los parámetros espirométricos, que se expresan porcentualmente respecto a valores de población sana de referencia excepto para el cocienteFEV1/FVC, en el que se tiene en cuenta el propio valor obtenido del paciente.
En el niño y adolescente, la relación FEV1/FVC se correlaciona mejor con la gravedad del asma que el FEV1,considerado el patrón oro12,13.
Se consideran valores espirométricos normales en Pediatría:
-
FEV1/FVC mayor de 0,80 (en niños preescolares mayor de 0,90). La última revisión de la Global Strategy for Asthma Management and Prevention, Global Initiative for Asthma (GINA), establece como normalidad el valor mayor de 0,75-0,80 en adultos y adolescentes y mayor de 0,90 en niños y define obstrucción bronquial por debajo de estas cifras14.
-
FEV1 y FVC iguales o superiores al 80% de sus valores teóricos.
-
FEF25-75 igual o superior al 65% de su valor teórico.
Estos valores porcentuales son solo aproximaciones del límite inferior de la normalidad (LIN) que se acerca al percentil 5 o dos desviaciones estándar de los valores teóricos o de referencia. El LIN está alrededor del 80% del valor teórico del FEV1, FVC y de 0,75-0,90 según la edad para la relación FEV1/FVC y aproximadamente el 60-65% para el FEF25-75%. Por tanto y para mayor exactitud, a la hora de interpretar los resultados de la espirometría, actualmente se aconseja conocer el LIN de los valores de referencia según sexo, edad, etnia y talla para cada uno de ellos y considerar que la espirometría es normal cuando sus valores son superiores a este11,15. Probablemente, los nuevos espirómetros incorporarán los valores del LIN en el futuro.
En nuestro medio, aunque se han descrito valores de función pulmonar en distintas regiones y tramos de edad16-18, en general se recomienda utilizar los valores de referencia de Casan para niños de raza caucásica (rango 6-20 años)19-20 o bien, según la disponibilidad del software del espirómetro, utilizar los valores de referencia multiétnicos (rango 3-95 años) de la ERS Task Force descritos en 2012 por Quanjer21.
PATRONES DE ALTERACIONES ESPIROMÉTRICAS
La espirometría forzada permite clasificar las alteraciones ventilatorias (Tabla 3) en:
Tabla 3. Clasificación de las alteraciones funcionales ventilatorias Mostrar/ocultar
|
|
Patrón obstructivo |
Patrón no obstructivo |
|
FVC |
Normal o disminuido |
Disminuido |
|
FEV1 |
Disminuido |
Normal o disminuido |
|
FEV1/FVC |
Disminuido |
Normal o disminuido |
FEV1: volumen espiratorio forzado en el primer segundo; FVC: capacidad vital forzada.
-
Tipo obstructivo: se caracterizan por la disminución de la relación FEV1/FVC y del FEV1, con una FVC normal (o ligeramente disminuida) y un FEF25-75% también disminuido. En las formas graves se puede producir un descenso mayor de la FVC conformando un cociente FEV1/FVC normal. En la curva flujo/ volumen se aprecia una excavación o concavidad en su asa descendente.
-
Tipo no obstructivo (restrictivas): se caracterizan por una relación FEV1/FVC normal o aumentada, con una disminución de la FVC. En la curva flujo/volumen la morfología es casi normal pero a escala reducida.
-
Tipo mixto: coexisten ambos tipos de alteraciones ventilatorias y precisan de técnicas sofisticadas para completar su evaluación funcional.
PRUEBA DE BRONCODILATACIÓN
El test de broncodilatación consiste en repetir la espirometría forzada después de administrar un fármaco broncodilatador para tratar de demostrar la reversibilidad de la obstrucción al flujo aéreo respecto a la situación basal. Es imprescindible su realización en el diagnóstico de asma.
Ejecución
-
Realización de la espirometría forzada en situación basal.
-
Administración de un fármaco broncodilatador:
-
Dosis: salbutamol 400 μg (cuatro pulsaciones intercaladas por 30 segundos).
-
Sistema: inhalador en cartucho presurizado (MDI) con cámara de inhalación.
-
Permanecer en reposo durante 10-15 minutos.
-
Realización de la espirometría forzada posbroncodilatador.
Expresión de los resultados e interpretación
La variable espirométrica empleada en la demostración de la reversibilidad es el FEV1.En la actualidad, se considera que la mejor manera de valorar la respuesta broncodilatadora es el cambio porcentual respecto al valor teórico del FEV1 ya que este índice no depende de la edad, talla ni del calibre bronquial. Se considera positivo el cambio porcentual del FEV1 igual o superior al 12% en relación con el valor previo o del 9% en relación con el valor teórico22-23. Así mismo, una prueba broncodilatadora negativa no excluye el diagnóstico de asma.
TEST DE EJERCICIO
El test de carrera libre es una prueba de broncoprovocación no específica que trata de demostrar la respuesta obstructiva exagerada generada con el ejercicio físico. En Atención Primaria está indicado para la valoración de los síntomas sugerentes de asma relacionados con el ejercicio físico (sibilancias, fatiga, tos, necesidad de pararse para respirar).
Ejecución
-
Realización de la espirometría forzada basal.
-
Carrera libre con una duración de seis minutos e intensidad suficiente para alcanzar una frecuencia cardiaca superior al 85% de la frecuencia máxima para su edad (210 - edad en años) y con una finalización brusca.
-
Realización de espirometrías seriadas después del ejercicio, las primeras a los 0-2 minutos de cesar el esfuerzo y repetir a los 5, 10, 15 y opcionalmente a los 20 y 30 minutos (salvo que el FEV1 baje de forma significativa en un tiempo inferior, momento en el que se suspenderá la prueba y se le administrará un broncodilatador al paciente). La máxima broncoconstricción suele ocurrir entre 3 y 15 minutos después de acabar el ejercicio.
Expresión de los resultados e interpretación
La variable espirométrica empleada en el estudio de la hiperrespuesta es el FEV1. El resultado se expresa como el cambio porcentual respecto al valor basal del FEV1. Habitualmente, se considera positivo el descenso porcentual del FEV1 tras el ejercicio respecto al valor basal del 12% (>10% en adultos y > 200 ml del valor basal)14-24. Así mismo, un test de carrera libre negativo no excluye el diagnóstico de asma inducido por el ejercicio.
INDICACIONES DE LA ESPIROMETRÍA
La espirometría es un recurso clave en el asma infantil que nos permite realizar:
-
Diagnóstico funcional del asma:
-
Detección del patrón obstructivo.
-
Demostración de la reversibilidad (prueba de broncodilatación).
-
Demostración de la hiperrespuesta bronquial (test de ejercicio).
-
Clasificación de la gravedad del asma (Tabla 4).
-
Clasificación de la gravedad de la agudización del asma (Tabla 5).
-
Seguimiento evolutivo de la enfermedad y la respuesta al tratamiento farmacológico.
Tabla 4. Clasificación de la gravedad del asma según las características de la función pulmonar Mostrar/ocultar
|
|
FEV1 (porcentaje sobre el valor teórico) |
|
Episódica ocasional |
≥ 80% |
|
Episódica frecuente |
≥ 80% |
|
Persistente moderada |
> 70% - < 80% |
|
Persistente grave |
< 70% |
FEV1: volumen espiratorio forzado en el primer segundo.
Tabla 5. Clasificación de la gravedad de la agudización del asma según el índice de obstrucción al flujo aéreo (prebroncodilatación) Mostrar/ocultar
|
|
FEV1 (porcentaje sobre el valor teórico) |
|
Crisis leve |
≥ 70% |
|
Crisis moderada |
70-50% |
|
Crisis grave |
≤ 50% |
FEV1: volumen espiratorio forzado en el primer segundo.
Además, el uso de la espirometría es un indicador de calidad en Atención Primaria25 para el estudio y seguimiento del asma en Pediatría, siendo sus indicaciones las siguientes:
-
La valoración inicial del diagnóstico de asma.
-
Después de iniciar el tratamiento, una vez que los síntomas se han estabilizado.
-
Durante periodos de pérdida progresiva o prolongada del control del asma.
-
Si el asma está activo con síntomas en el último año o con tratamiento se recomienda al menos una vez al año, o con mayor frecuencia en función de la gravedad y respuesta terapéutica.
LIMPIEZA DEL ESPIRÓMETRO Y ACCESORIOS
Para la higiene y control de la infección, se recomienda la limpieza y desinfección de alto nivel de las membranas y piezas del medidor de flujo si no son desechables y el paciente inhala del equipo26. Si se usan filtros antibacterianos y en función del volumen de pruebas, esta debería ser diaria o un mínimo de una vez por semana. En caso de pacientes potencialmente infecciosos, se recomienda citarlos a última hora y limpiar y desinfectar después de su uso.
Las piezas del espirómetro se desmontarán siguiendo las instrucciones del fabricante. Las superficies o partes del equipo que no puedan sumergirse se limpiarán periódicamente, o cuando hayan restos de material biológico, con un paño húmedo con detergente y posteriormente se aclaran y secan bien. Las pinzas nasales se limpiarán con agua y jabón. Los tubos, las conexiones y las boquillas no desechables se limpiarán sumergiéndolos en agua que contenga un detergente enzimático (compatible con el desinfectante) durante el tiempo que recomiende el fabricante y posteriormente se aclaran con agua tibia.
En el caso del neumotacómetro, es preferible aclarar con agua destilada para evitar el depósito de sales, que sería perjudicial en el cabezal. No se recomienda aclarar la turbina del neumotacómetro debajo del chorro del agua del grifo por su posible deterioro y mal funcionamiento de la misma.
Tras la limpieza, se realiza la desinfección sumergiendo las piezas en la solución desinfectante, siguiendo las recomendaciones del fabricante, se aclaran bien con agua destilada y se dejan secar al aire o secar con un secador eléctrico como los utilizados para el cabello. Ejemplos de productos de limpieza son, entre otros, los detergentes enzimáticos Instrunet EZ+T® o Prolystica®. De desinfección: Instrunet Anyoxide 1000®, Resert XL HD®, PeraSafe®, o Instrunet FA Concentrado®.
BIBLIOGRAFÍA
-
Beydon N, Davis SD, Lombardi E, Arets HGM, Aurora P, Bisgaard H, et al. An official American Thoracic Society/European Respiratory Society statement: pulmonary function testing in preschool children. Am J Respir Crit Care Med. 2007;175:1304-45.
-
Aurora P, Stocks J, Oliver C, Saunders Cl, Castle R, Chaziparasidis G, et al. Quality control for spirometry in preschool children with and without lung disease. Am J Respir Crit Care Med. 2004; 169:1152-9.
-
Pérez-Yarza EG, Villa JR, Cobos N, Navarro M, Salcedo A, Martín C, et al. Espirometría forzada en preescolares sanos bajo las recomendaciones de la ATS/ERS: estudio CANDELA. An Pediatr (Barc). 2009;70:3-11.
-
Oliva C, Gómez D, Sirvent J, Asensio O; Grupo de técnicas de la Sociedad Española de Neumología Pediátrica. Estudio de la función pulmonar en el paciente colaborador. Parte I. An Pediatr (Barc). 2007;66:393-406.
-
Chavasse R, Johnson P, Francis J, Balfour-Lynn I, Rosenthal M, Bush A. To clip or not to clip? Noseclips for spirometry. Eur Respir J. 2003; 21:876-8.
-
Barbosa da Fonseca T, Solís Gómez B, Almería Gil E, González Peralta N, González Álvarez MI, Villa Asensi JR. ¿Es necesario utilizar pinza nasal para la realización de la espirometría en niños? Acta Pediatr Esp. 2008;66:222-24.
-
Miller MR, Hankinson J, Brusasco V, Burgos F, Casaburi R, Coates A, et al. Standardisation of spirometry. Eur Respir J. 2005;26:319-38.
-
Miller MR, Crapo R, Hankinson J, Brusasco V, Burgos F, Casaburi R, et al. General considerations for lung function testing. Eur Respir J. 2005;26:153-61.
-
Pellegrino R, Viegi G, Brusasco V, Crapo RO, Burgos F, Casaburi R, et al. ATS/ERS task force: standardization of lung function testing: interpretative strategies for lung function test. Eur Respir J. 2005;26:948-68.
-
Quanjer PH, Tammeling GJ, Cotes JE, Fabbri LM, Matthys H, Pedersen OF, et al. Symbols, abbreviations and units. Working party standardization of lung function tests, European Community for steel and coal. Eur Respir J. 1993;6:S85-S100.
-
García-Río F, Calle M, Burgos F, Casan P, Del Campo F, Galdiz JB, et al. Espirometría. Normativa SEPAR. Arch Bronconeumol. 2013;49:388-401.
-
Van Dalen C, Harding E, Parkin J, Cheng S, Pearce N, Douwes J. Suitability of forced expiratory volume in 1 second/forced vital capacity vs percentage of predicted forced expiratory volume in 1 second for the classification of asthma severity in adolescents. Arch Pediatr Adolesc Med. 2008;162:1169-74.
-
Bacharier LB, Stunk RC, Mauger D, White D, Lemanske RF, Sorkness CA. Classifying asthma severity in children: mismatch between symptoms, medication use, and lung function. Am J Respir Crit Care Med. 2004;170:426-32.
-
Global Strategy for Asthma Management and Prevention, Global Initiative for Asthma (GINA) 2015 [en línea] [consultado el 16/06/2015]. Disponible en: http://www.ginasthma.org/
-
Coates AL, Graham BL, Mc Fadden RG, McParland C, Moosa D, Provencher S, et al. Spirometry in primary care. Can Respir J. 2013;20:13-21.
-
Morato MD, González Pérez-Yarza E, Emparanza JI, Pérez A, Aguirre A, Delgado A. Valores espirométricos en niños sanos de un área urbana de la Comunidad Autónoma Vasca. An Esp Pediatr. 1999;51:17-21.
-
González Barcala FJ, Cadarso Suarez C, Valdés Cuadrado L, Leis R, Cabanas R, Tojo R. Valores de referencia de función respiratoria en niños y adolescentes (6-18 años) de Galicia. Arch Bronconeumol. 2008;44:295-302.
-
Quanjer PH, Bossboom GJ, Brunekreet B, Zach M, Forche G, Cotes JE, et al. Spirometric reference values for white European children and adolescents: Polgar revisited. Pediatr Pulmonol. 1995;19:135-42.
-
Casan P, Roca J, Sanchís J. Spirometric response to a bronchodilator. Reference values for healthy children and adolescents. Bull Eur Physiopathol Respir. 1983;19:567-9.
-
Casan P. Valores de referencia en la espirometría forzada para niños y adolescentes sanos [Tesis doctoral]. Barcelona: Universidad Autónoma de Barcelona; 1985.
-
Quanjer PH, Stanojevic S, Cole TJ, Baur X, Hall GL, Culver B, et al. Multi-ethnic reference values for spirometry for the 3-95 year age range: the global lung function 2012 equations. Eur Respir J. 2012; 40:1324-43.
-
Pardos Martínez C, Fuertes Fernández-Espinar J, Nerín de la Puerta I, González Pérez-Yarza E. Cuándo se considera positivo el test de broncodilatación. An Esp Pediatr. 2002;57:5-11.
-
Asensio O, Cordón A, Elorz J, Moreno A, Villa JR. Grupo de técnicas de la Sociedad Española de Neumología Pediátrica. Estudio de la función pulmonar en el paciente colaborador. Parte II. An Pediatr (Barc). 2007;66:518-30.
-
Godfrey S, Springer C, Bar-Yishay E, Avital A. Cut-off points defining normal and asthmatic bronchial reactivity to exercise and inhalation challenges in children and young adults. Eur Respir J. 1999;14:659-68.
-
Ruiz-Canela-Cáceres J, Aquino-Linares N, Sánchez-Díaz JM, García-Gestoso ML, de Jaime-Revuelta ME, Praena-Crespo M. Indicators for childhood asthma in Spain, using the Rand method. Allergol Immunopathol (Madr). 2015:43:147-56.
-
Grupo de trabajo Guía de desinfección y esterilización en Atención Primaria de Asturias. Guía técnica: limpieza, desinfección, esterilización. Servicio de Salud del Principado de Asturias [en línea] [consultado el 16/06/2015]. Disponible en: http://goo.gl/yOfozs
Cómo citar este artículo
Bercedo Sanz A, Úbeda Sansano MI, Pardos Martínez C. Espirometría. FAPap Monogr. 2020;1:18-26