Ictericia neonatal (desde el ámbito de la Atención Primaria)
Autores: Morell Bernabé J J1, Aguilar Janita B2
1 Pediatra. CS Zona Centro. Badajoz. España.
2 Hospital Clínico Universitario de Valencia. Valencia. España.
PUNTOS CLAVE
-
La ictericia es una entidad clínica común en el recién nacido a término y prematuro tardío durante los primeros días de vida.
-
Las principales causas de ictericia en el periodo neonatal son la ictericia fisiológica y la ictericia por leche materna; ambas de carácter benigno.
-
La identificación de recién nacidos con factores de riesgo para el desarrollo de ictericia patológica es una prioridad para evitar la neurotoxicidad por hiperbilirrubinemia.
-
La estimación visual de la ictericia del recién nacido puede llevar a errores en la valoración de hiperbilirrubinemia significativa, por lo que se aconseja su medición mediante métodos transcutáneos o séricos.
-
La ictericia visible en las primeras 24 horas de vida es siempre patológica.
-
La lactancia materna puede prolongar la ictericia neonatal hasta el segundo mes de vida. No obstante, todo recién nacido con ictericia prolongada durante 3 semanas o más debe ser evaluado para descartar colestasis y otras causas.
-
La colestasis neonatal es una urgencia diagnóstica, ya que el pronóstico depende de un tratamiento precoz.
-
Todo recién nacido que es dado de alta en la maternidad antes de las 72 horas de vida debe ser evaluado sobre el riesgo de desarrollar hiperbilirrubinemia y el establecimiento de una lactancia materna efectiva.
DESCRIPCIÓN DEL PROBLEMA
La ictericia es un signo clínico caracterizado por la pigmentación amarillenta de la piel y mucosas ocasionada por el aumento del nivel de bilirrubina sérica y su depósito sobre la piel. Clínicamente, se observa en el recién nacido (RN) cuando la bilirrubinemia sobrepasa la cifra de 5 mg/dl1.
Es un trastorno común en el periodo neonatal, que puede afectar al 60% de los nacidos a término y hasta al 80% de los prematuros durante la primera semana de vida2. Alrededor del 10% de los que están con lactancia materna exclusiva todavía tienen ictericia al cabo de un mes.
Aunque mayoritariamente se trata de un hecho fisiológico que cursa como un proceso benigno y autolimitado, la hiperbilirrubinemia representa la causa más común de reingreso hospitalario en la primera semana de vida3, y es importante saber identificar a los RN que pueden desarrollar hiperbilirrubinemia grave o precisar tratamiento inmediato, por el riesgo de desarrollar disfunción neurológica o encefalopatía por bilirrubina.
El alta precoz en las maternidades y el hecho de que el pico máximo de bilirrubina se alcance a las 72-96 horas en el RN a término y a los 4-5 días en el RN pretérmino-tardío sitúa el problema de la valoración y seguimiento de la ictericia neonatal en Atención Primaria4.
Por ello, es importante:
-
Considerar cuándo la ictericia de un RN puede deberse a causa patológica (Tabla 1).
-
Identificar a los RN con mayor riesgo de desarrollar hiperbilirrubinemia significativa (aquella que es subsidiaria de tratamiento según las recomendaciones actuales).
-
Determinar en qué casos es necesario hacer mediciones de bilirrubina sérica y otras pruebas complementarias en el seguimiento clínico de un RN con ictericia.
CONCEPTOS
Hiperbilirrubinemia benigna o ictericia fisiológica del recién nacido
Es la situación clínica más común en el RN sano con ictericia. Está causada por la elevación de los niveles de bilirrubina indirecta secundaria a la suma de una serie de factores específicos propios del metabolismo de la bilirrubina en el neonato: una policitemia fisiológica con menor vida media de los hematíes, una menor concentración de albúmina con menor afinidad a la bilirrubina, la inmadurez hepática y un aumento de la circulación enterohepática.
Se caracteriza por ser: monosintomática, sin otros signos de enfermedad subyacente; transitoria, visible a partir de las 24 horas de vida y que se resuelve antes de 7-10 días en el RN a término o 2 semanas en el prematuro; y leve, con niveles máximos de bilirrubina sérica de 13 mg/dl en el RN a término y de 15 mg/dl en el pretérmino (hasta 17 mg/dl si está con lactancia materna)5. No requiere tratamiento.
Ictericia por lactancia materna
Mención aparte merece la ictericia neonatal por lactancia materna. Los niños amamantados tienen mayor riesgo de desarrollar hiperbilirrubinemia que los alimentados con fórmula artificial. Sin embargo, los riesgos conocidos de desarrollar una encefalopatía aguda por bilirrubina son muy pequeños en comparación con los beneficios de la lactancia materna3.
De un lado, las dificultades para iniciar una lactancia materna eficaz, que conllevan falta de aporte calórico o hídrico (por hipogalactia o mala técnica), pueden contribuir al desarrollo de hiperbilirrubinemia en la primera semana de vida. Para evitarlo, se debe aconsejar a las madres que amamanten a los recién nacidos entre 8-12 veces al día durante los primeros días y ofrecer apoyo continuo a la lactancia, en especial a aquellos RN con pérdida de peso en torno al 10%. Con ello, aumentará la producción e ingesta de leche, favoreciendo el tránsito y eliminación del meconio y el aclaramiento de bilirrubina del intestino.
Pero también puede observarse ictericia en un RN a término y sano que es alimentado adecuadamente con leche materna. Se trata de una variante benigna de ictericia neonatal por hiperbilirrubinemia de predominio indirecto, que se inicia entre el tercer y sexto día de vida y puede prolongarse durante 2-4 semanas (o incluso hasta 2 meses). Aunque algunos casos pueden alcanzar niveles altos de bilirrubina, cursa sin síntomas y con una buena ganancia ponderal. El diagnóstico es clínico por exclusión de otras causas de ictericia prolongada y no requiere tratamiento específico.
Se han postulado varios mecanismos patogénicos relacionados con la presencia de diversos factores en la leche materna, como niveles elevados de beta-glucuronidasa, que favorecerían un aumento de la circulación enterohepática de la bilirrubina6. En los últimos años, se han relacionado algunos casos de ictericia por lactancia materna con la existencia de genes predisponentes, como variantes genéticas del promotor del gen UGT1A1 (asociado con el síndrome de Gilbert) o del promotor del gen HO-17.
Ictericia neonatal prolongada
Es la ictericia que persiste más allá de los primeros 14 días en nacidos a término y de 21 días en prematuros. Aunque se observa con frecuencia en aquellos RN alimentados con lactancia materna, la ictericia prolongada puede ser también secundaria a una enfermedad hepatobiliar subyacente, por lo que debe evaluarse cuidadosamente.
Ictericia neonatal de aparición tardía
Es la ictericia que se inicia después de la primera semana de vida. Debe hacernos pensar en otras posibles causas de ictericia y evaluar las condiciones generales del niño, buscando signos de infección (incluida la infección urinaria), enfermedad metabólica o colestasis (presencia de coluria y acolia).
Ictericia patológica en el recién nacido
El mayor riesgo de la hiperbilirrubinemia no conjugada en los primeros días de vida es la aparición de disfunción neurológica inducida por bilirrubina.
La ictericia que aparece muy precozmente, en las primeras 24 horas de vida, es siempre patológica; se debe a enfermedad hemolítica por incompatibilidad materno-fetal de grupo sanguíneo o a infección connatal.
En el otro extremo, la ictericia prolongada de origen colestásico es la causa más grave de hiperbilirrubinemia conjugada en el periodo neonatal; siendo la atresia de vías biliares una urgencia diagnóstica, ya que el pronóstico depende de un tratamiento precoz.
Debe considerarse la posibilidad de ictericia neonatal patológica cuando se cumple alguno de los siguientes criterios (Tabla 1)8:
Tabla 1. Criterios de ictericia patológica en el periodo neonatal. Mostrar/ocultar
-
Ictericia clínica evidente en las primeras 24 horas de vida
-
La cifra de bilirrubina aumenta más de 0,5 mg/dl/hora
-
Bilirrubina sérica mayor de 12 mg/dl en el recién nacido a término y de 15 mg/dl en el prematuro (>17mg/dl en aquellos alimentados con lactancia materna)
-
Bilirrubina conjugada o directa >2 mg/dl
-
Otros: ictericia prolongada, de inicio tardío o asociada a otros síntomas
|
FACTORES DE RIESGO DE HIPERBILIRRUBINEMIA
La identificación de los recién nacidos que tienen mayor riesgo de desarrollar hiperbilirrubinemia significativa tiene una importancia clave en su prevención, tanto en la maternidad antes del alta como para programar un seguimiento precoz en Atención Primaria. Y hay evidencias para tomar en consideración este riesgo en aquellos RN con2,4:
-
Edad gestacional <38 semanas.
-
Ictericia visible en las primeras 24 horas de vida.
-
Historia familiar de hermano que precisó fototerapia para tratar una ictericia neonatal.
-
Lactancia materna exclusiva.
Otros factores que pueden agravar el desarrollo de hiperbilirrubinemia son: cefalohematoma, raza asiática, RN macrosómico o hijo de madre diabética.
CAUSAS DE ICTERICIA NEONATAL
Las causas más frecuentes de hiperbilirrubinemia en el periodo neonatal son la ictericia fisiológica y la ictericia por leche materna, ambas de carácter benigno. Pero el diagnóstico diferencial de la hiperbilirrubinemia, tanto directa como indirecta, es muy amplio y variado (Tabla 2)1,9.
Describiremos algunas de las causas más relevantes.
Tabla 2. Causas de ictericia neonatal. Mostrar/ocultar
|
Se pueden clasificar según el tipo de bilirrubina predominante y el momento de aparición |
|
Hiperbilirrubinemia indirecta
A. Ictericia de aparición muy precoz, en el primer día de vida (siempre patológica)
-
Incompatibilidad materno-fetal de grupo sanguíneo (Rh, ABO, subgrupos)
-
Infección intrauterina
B. Ictericia de aparición precoz (2.º-7.º día de vida)
-
Ictericia fisiológica del RN; la más frecuente
-
Problemas en el inicio de una lactancia materna eficaz
-
Enfermedades hemolíticas no isoinmunes, generalmente hereditarias
-
Defectos en la membrana del eritrocito: esferocitosis, eliptocitosis familiar
-
Déficits enzimáticos: glucosa-6-fosfato deshidrogenasa (G6PDH), piruvato quinasa, porfiria eritropoyética congénita (enfermedad de Günther)
-
Hemólisis inducida por fármacos
-
Origen infeccioso: sepsis precoz (debido al estrés oxidativo que daña los eritrocitos)
-
Reabsorción de sangre extravascular por cefalohematoma o hematomas en otras localizaciones
-
Ictericia familiar transitoria o síndrome de Lucey-Driscoll, ocasionada por la presencia de factores inhibidores de la enzima glucuroniltransferasa en el suero materno, que impide la conjugación de la bilirrubina
C. Ictericia prolongada (2-3 semanas)
-
Ictericia por leche materna
-
Ictericia fisiológica prolongada del RN de muy bajo peso
-
Defectos genéticos en la conjugación de la bilirrubina:
-
Síndrome de Cliger-Najjar: debido a la ausencia, total o parcial, de la encima UDPG transferasa, que da lugar a una disminución en la conjugación de la bilirrubina
-
Enfermedad de Gilbert: debida a una disminución de la actividad de la enzima UDPG transferasa hepática; cursa con hiperbilirrubinemia leve y es benigna.
-
Otras patologías que producen disminución de la conjugación de la bilirrubina:
-
Galactosemia e hipotiroidismo por retardo en la maduración enzimática
-
El hijo de madre diabética, por la policitemia en el RN y la eritropoyesis ineficaz
-
Estenosis hipertrófica del píloro por disminución de actividad glucuronil-transferasa y aumento de la circulación enterohepática
|
|
Hiperbilirrubinemia directa a o conjugada
A. Enfermedades hereditarias familiares que afectan al mecanismo de excreción de bilirrubina y producen una ictericia leve, crónica e intermitente
-
Síndrome de Dubin-Johnson o síndrome de Rotor
B. Algunos síndromes metabólicos con hiperbilirrubinemia mixta e ictericia prolongada por afectación hepática:
-
Trastornos del metabolismo de los aminoácidos: tirosinemia
-
Trastornos del metabolismo lipídico: enfermedad de Wolman, de Niemann-Pick tipo C, de Gaucher, enfermedad por depósito de esteres de colesterol
-
Trastornos del metabolismo de los hidratos de carbono: galactosemia, fructosemia
-
Trastorno en la síntesis de ácidos biliares
-
Otros: déficit de α1-antitripsina, hipotiroidismo, fibrosis quística, hemocromatosis neonatal
C. Causa infecciosa:
-
Infección del tracto urinario y sepsis
-
Infecciones congénitas o hepatitis connatal por citomegalovirus, herpes simple, rubeola, toxoplasmosis, hepatitis B, sífilis
D. Causas tóxicas: nutrición parenteral, fármacos, suplementos alimenticios
E. Síndromes de colestasis intrahepáticas: hepatitis neonatal idiopática, síndrome de Alagille, colestasis intrahepática familiar progresiva, enfermedad de Caroli…
F. Enfermedades extrahepáticas: atresia biliar (la causa más frecuente de colestasis neonatal), colangitis esclerosante, estenosis del conducto biliar, quiste del colédoco, tapón mucoso…
|
Enfermedad hemolítica perinatal (incompatibilidad materno-fetal de grupo sanguíneo)
Es consecuencia de una isoinmunización materna, en la que se desarrollan anticuerpos contra antígenos de membrana de los hematíes fetales, en respuesta a un contacto previo de la madre con dicho antígeno. Se manifiesta con ictericia visible en el primer día de vida y es siempre patológica.
Los neonatos con hemólisis por isoinmunización Rh presentan anemia e ictericia graves, con elevación rápida de bilirrubina en las primeras horas de vida, difícil de controlar con fototerapia y riesgo alto de daño neurológico. La incompatibilidad ABO puede causar una hemólisis menos intensa.
En la actualidad, esta situación se controla prenatalmente con la determinación del grupo sanguíneo y test de Coombs indirecto a toda mujer gestante durante la primera visita de control de embarazo, y la administración de gammaglobulina anti-D a aquellas con grupo Rh(–) y pareja Rh(+).
Ictericia colestásica. Atresia de vías biliares
La causa más grave de ictericia con hiperbilirrubinemia conjugada en el periodo neonatal es la ictericia colestásica, ocasionada por el fallo de excreción de bilirrubina conjugada desde los hepatocitos al duodeno. El primer enfoque diagnóstico del síndrome colestásico va dirigido a determinar si se trata de una atresia de vías biliares o de una colestasis secundaria a un daño hepatocelular (por causas tóxicas, metabólicas, infecciosas, etc.).
La atresia de vías biliares se debe a la obliteración del árbol biliar, que puede ser total o parcial; su etiología es multifactorial, aunque poco conocida. Tiene una incidencia de 1:18 000 RN vivos10. Constituye una urgencia diagnóstica, ya que el pronóstico depende del tratamiento precoz; de hecho, tiene una mortalidad del 100% a los 3 años de vida sin tratamiento.
Clínicamente se caracteriza por una ictericia colestásica desde los primeros días o semanas de vida, que apenas compromete el estado general ni la ganancia ponderal del neonato. Son RN aparentemente sanos con una ictericia leve o moderada (bilirrubina total de 8-10 mg/dl y bilirrubina directa >2 mg/dl), prolongada, que puede asociar deposiciones hipo- o acólicas y coluria. En el examen físico se puede encontrar hepatomegalia leve y, más adelante, una esplenomegalia. El diagnóstico definitivo solo se obtiene por laparotomía exploradora, ya que las pruebas de imagen no pueden descartar la enfermedad. El tratamiento es quirúrgico, mediante la hepatoportoenterostomía de Kasai, y su éxito depende de la edad en que se realice, con mejores resultados cuando se hace antes de los 60 días de vida10; de lo contrario, evolucionan a cirrosis e insuficiencia hepática precoz, incrementando las posibilidades de precisar un trasplante hepático.
ORIENTACIÓN DIAGNÓSTICA
Descartada la ictericia del primer día de vida, que siempre es patológica, la mayoría de los casos de ictericia neonatal que se presentan en Atención Primaria tienen un curso leve y autolimitado, generalmente debidos a una ictericia fisiológica o a ictericia por leche materna. Sin embargo, dada la trascendencia de identificar y controlar aquellos RN con hiperbilirrubinemia que puedan precisar tratamiento (que es hospitalario) es necesario asegurar la valoración y el seguimiento de los recién nacidos en Atención Primaria de manera precoz tras el alta hospitalaria, especialmente aquellos con factores de riesgo de hiperbilirrubinemia.
En todos los casos se llevarán a cabo las siguientes actuaciones:
Valoración inicial de la ictericia
-
Para evaluar la ictericia neonatal, se aconseja hacerlo con el recién nacido completamente desnudo, en una habitación bien iluminada, con luz natural, presionando suavemente la piel, y evaluando también encías y esclerótica ocular, especialmente en aquellos RN de piel oscura o con policitemia. En principio, si no existe ictericia conjuntival, el riesgo de hiperbilirrubinemia significativa es bajo11.
Tradicionalmente se ha considerado la posibilidad de hacer una estimación visual aproximada de los niveles de bilirrubina en sangre de acuerdo con la extensión cutánea de la ictericia, que sigue una progresión cefalocaudal (Figura 1). Sin embargo, este método de cribado resulta poco fiable para descartar hiperbilirrubinemia significativa, especialmente en los primeros días de vida; y no se recomienda3.
Figura 1. Estimación de las cifras de bilirrubinemia según la extensión de la ictericia. Mostrar/ocultar
-
Como alternativa, en los últimos años se ha extendido el uso del bilirrubinómetro transcutáneo para estimar niveles de bilirrubina en el RN con ictericia. Se trata de una técnica no invasiva, que proporciona información inmediata y tiene una buena correlación con los niveles de bilirrubina sérica, aunque no la sustituye3. Su medición no es valorable en el RN <35 semanas de edad gestacional, en las primeras 24 horas de vida o cuando el RN está sometido a fototerapia, en los que siempre se debería hacer determinación de bilirrubina sérica; también se afecta por el color racial y el peso al nacimiento2,9.
Cuando el valor de bilirrubina transcutánea es superior a 14,6 mg/dl, es necesario comprobar los niveles de bilirrubina sérica2.
A pesar de su utilidad en el cribado y control analítico de la ictericia neonatal, la disponibilidad en los centros de salud de nuestro país es limitada, y gran parte de los profesionales de Atención Primaria no cuentan con ellos en su práctica clínica.
-
También se puede valorar el riesgo de desarrollar hiperbilirrubinemia patológica en el RN ≥35 semanas de edad gestacional con ictericia a través de un nomograma predictivo (Figura 2), que relaciona el valor de bilirrubina con las horas de vida4.
Figura 2. Nomograma de Bhutani. Mostrar/ocultar
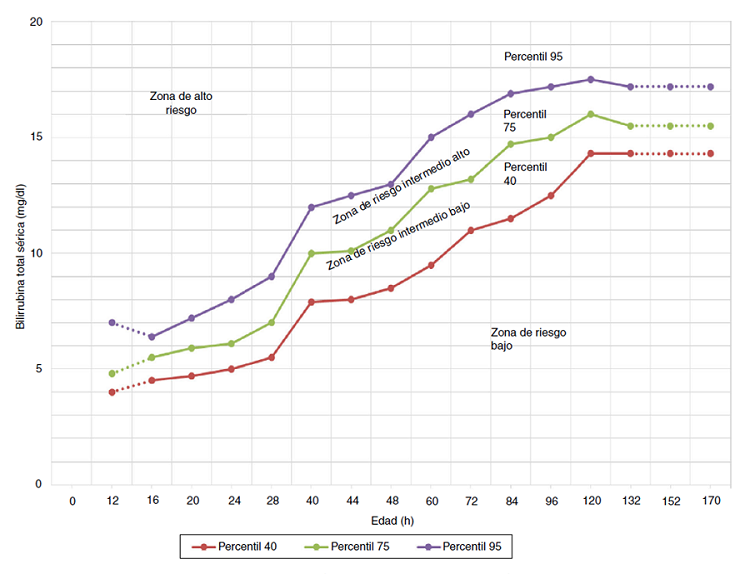
Fuente: AEP. Recomendaciones para la prevención, la detección y el manejo de la hiperbilirrubinemia en los recién nacidos con 35 o más semanas de EG. An Pediatr 2017. Modificado de: Academia Americana de Pediatría 2004.
Atendiendo a esta gráfica se pueden clasificar a los RN con ictericia en tres niveles de riesgo: riesgo alto (aquellos cuya determinación de bilirrubina está por encima de la línea del p95); riesgo intermedio (entre p40 y p95) y riesgo bajo (por debajo del p40). Todos aquellos RN con niveles de bilirrubina sérica por encima del p95 requieren seguimiento con controles posteriores de bilirrubina.
Recogida de datos clínicos
La realización de una anamnesis detallada y una exploración clínica sistemática nos ayudará a identificar a aquellos recién nacidos con ictericia no fisiológica.
La anamnesis dirigida debe recoger los siguientes datos9:
-
Historia familiar: raza o etnia, grupo sanguíneo, Rh y Coombs indirecto de la madre, antecedentes familiares de anemia hemolítica, esplenectomía o enfermedad hepatobiliar de inicio precoz; hermanos con ictericia neonatal, diabetes materna.
-
Problemas durante el embarazo actual: síntomas compatibles con infección connatal, polihidramnios, ingesta de fármacos o exposición a tóxicos.
-
Parto: edad gestacional, tipo de presentación y parto instrumentado (cefalohematoma), puntuación de Apgar y necesidad de reanimación.
-
Factores del RN: peso al nacimiento y pérdida ponderal en los primeros días de vida, inicio de lactancia materna y momento de aparición de la ictericia.
-
Patología asociada: presencia de síntomas acompañantes sugestivos de enfermedad perinatal, infección congénita, rasgos fenotípicos característicos o signos de colestasis (coluria, hipocolia o acolia).
En la exploración física buscar la presencia de: palidez cutánea, petequias, cefalohematoma u hematomas en otras localizaciones, hepatoesplenomegalia, signos de deshidratación. Además, descartar la presencia de síntomas compatibles con encefalopatía bilirrubínica: letargia, decaimiento, disminución del tono y actividad, movimientos convulsivos, opistótonos e hiperflexión del cuello…
¿Cuándo solicitar pruebas complementarias?
La decisión de solicitar niveles de bilirrubina sérica o ampliar el estudio de ictericia en el neonato depende del momento de inicio y de su evolución.
-
Es necesario medir bilirrubinemia a todo RN que cumpla criterios de ictericia patológica.
-
En el RN que inicia ictericia en las primeras 24 horas de vida hay que hacer determinación urgente de bilirrubina sérica y continuar mediciones seriadas hasta que el nivel de bilirrubina sérica se mantenga estable o en descenso, por debajo del umbral de tratamiento.
-
En los primeros días de vida debe realizarse estudio a los RN con ictericia y riesgo elevado de hiperbilirrubinemia. Se debe solicitar: bilirrubina sérica (con fracciones), hematocrito y revisar el grupo sanguíneo de la madre e hijo y test de Coombs. Tras esto, plantear la conveniencia de realizar: hemograma completo y frotis sanguíneo, niveles de G6PDH y toma de cultivos diversos para descartar causa infecciosa.
Si la hiperbilirrubinemia es de predominio indirecto y no cumple criterios de tratamiento, se debe hacer seguimiento clínico y repetir controles de bilirrubina en función de las horas de vida y edad gestacional. En los casos de hiperbilirrubinemia indirecta prolongada más allá de los 2 meses de edad se debe descartar una hemólisis que haya pasado desapercibida, un síndrome de Gilbert o un síndrome de Crigler-Najjar7.
-
Los casos de ictericia prolongada deben investigarse siempre, descartando en primer lugar la colestasis neonatal y buscando datos clínicos sugestivos de infección o trastornos metabólicos. En su caso, se debe solicitar: bilirrubina sérica y sus fracciones, hemograma y función hepática; sedimento de orina y urocultivo, así como otros cultivos en función de sospecha infecciosa; es necesario también revisar los resultados del cribado metabólico neonatal (para despistar hipotiroidismo y galactosemia)2.
Si se constatan niveles elevados de bilirrubina directa en sangre (>1,5 mg/dl o con un valor > 20% del total de bilirrubina sérica) o signos compatibles con colestasis (coluria, acolia/hipocolia, hepatomegalia) derivar de forma urgente a un centro hospitalario.
-
Por último, la existencia de datos clínicos que orienten a otras posibles patologías asociadas nos hará actuar en consecuencia. Es importante asegurar la realización de las pruebas de cribado neonatal de enfermedades endocrinometabólicas y de sus resultados; y en caso de hiperbilirrubinemia grave, con historia familiar o razones étnicas puede tener interés la determinación de glucosa-6-fosfato-deshidrogenasa.
Seguimiento clínico y observación domiciliaria
Es esencial valorar precozmente a todo RN que es dado de alta en la Maternidad antes de las 72 horas de vida para evaluar su bienestar, la presencia o no de ictericia y el establecimiento de una lactancia materna efectiva. El momento idóneo vendrá determinado por la duración de la estancia en la Maternidad y la existencia de factores de riesgo para desarrollar hiperbilirrubinemia3.
-
Si el alta ocurre en el primer día de vida, debe asegurarse el examen por profesional sanitario cualificado (pediatra, enfermera o matrona) en las 24 horas siguientes. En RN con factores de riesgo de hiperbilirrubinemia que son dados de alta antes de las 72 horas de vida, es imprescindible asegurar una visita en centro sanitario antes de las 48 horas siguientes3.
-
Se debe promover y apoyar la lactancia materna desde el mismo momento del nacimiento y continuarlo en los días siguientes en Atención Primaria, hasta conseguir una lactancia materna efectiva. Las familias con RN que son dados de alta con una pérdida mayor del 10% respecto de su peso al nacimiento, deben ser atendidas lo antes posible en las 48 horas siguientes por profesionales entrenados en el manejo de la lactancia materna, aconsejando a las madres que amamanten a sus hijos al menos 8-12 veces al día durante los primeros días (no están indicados los suplementos con fórmula, agua o suero glucosado)3.
Es importante ofrecer a las familias información sobre la posibilidad de ictericia en el neonato durante los primeros días de vida y sobre la detección de signos de alerta que precisen de control y asistencia médica precoces2. Se debe instruir a las familias sobre el reconocimiento de la ictericia en piel y mucosas, su extensión y probable evolución, así como las características de las heces y aspecto de la orina del lactante.
-
Cuando se trata de un recién nacido sano, con ictericia visible después de las primeras 24 horas de vida y que no se prolonga más allá de 2 semanas, que come bien y tiene una buena ganancia ponderal, sin otros datos clínicos de interés, solo es preciso informar a los padres para que observen la evolución prevista de la ictericia.
-
Aunque la luz solar proporciona suficiente radiación para suministrar fototerapia, la recomendación de exponer al RN con ictericia a la luz solar no está exenta de dificultades prácticas para ser efectiva y de riesgos derivados de la exposición solar, por lo que no se aconseja3.
-
En casos de ictericia prolongada atribuible a lactancia materna, se debe realizar un seguimiento clínico cercano y plantear la necesidad de estudios complementarios, especialmente a partir de la 3.ª semana de vida o si hay cambios en la situación clínica del lactante (pérdida de apetito o escasa ganancia ponderal, irritabilidad, variaciones en el color de las deposiciones o la orina…), considerando siempre en el diagnóstico diferencial la posibilidad de colestasis.
El pediatra de Atención Primaria representa un papel fundamental en el control y seguimiento del recién nacido con ictericia, y debe asegurar la continuidad asistencial precoz tras el alta en la Maternidad.
BIBLIOGRAFÍA
-
Rodríguez Miguélez JM, Figueras Aloy J. Ictericia neonatal. En: Protocolos Diagnóstico Terapéuticos de la AEP: Neonatología [en línea] [consultado el 28/04/2022]. Asociación Española de Pediatría. 2008. Disponible en: https://www.aeped.es/sites/default/files/documentos/38.pdf
-
National Institute for Health and Care Excellence (NICE). NICE guidelines [CG98]. Jaundice in newborn babies under 28 days [en línea] [consultado el 28/04/2022]. Disponible en: https://www.nice.org.uk/guidance/cg98
-
Sánchez-Redondo Sánchez-Gabriel MD, Leante Castellanos JL, Benavente Fernández I, Pérez Muñuzuri A, Rite Gracia S, Ruiz Campillo CW, et al. Recomendaciones para la prevención, la detección y el manejo de la hiperbilirrubinemia en los recién nacidos con 35 o más semanas de edad gestacional. An Pediatr (Barc). 2017;87:294.e1-294.e8.
-
American Academy of Pediatrics. Subcommittee on Hyperbilirubinemia. Management of hyperbilirubinemia in the newborn infant 35 or more weeks of gestation. Pediatrics. 2004;114:297-316.
-
Omeñaca Teres F, González Gallardo M. Ictericia neonatal. Pediatr Integral. 2014;XVIII:367-74.
-
Mitra S, Rennie J. Neonatal jaundice: aetiology, diagnosis and treatment. Br J Hosp Med (Lond). 2017;78:699-704.
-
Flaherman VJ, Maisels MJ; Academy of Breastfeeding Medicine. ABM Clinical Protocol #22: Guidelines for Management of Jaundice in the Breastfeeding Infant 35 Weeks or More of Gestation. Revised 2017. Breastfeed Med. 2017;12:250-7.
-
Caballero S, González-Valcárcel M. Ictericia patológica en el recién nacido. En: Casado Flores J, Serrano González A. Urgencias y tratamiento del niño grave. Madrid: Ergón; 2014. p. 178-9.
-
González-Valcárcel Espinosa M, Raynero Mellado RC, Caballero Martín SM. Ictericia Neonatal. Pediatr Integral. 2019;XXIII:147-53.
-
Fawaz R, Baumann U, Ekong U, Fischler B, Hadzic N, Mack CL, et al. Guideline for the Evaluation of Cholestatic Jaundice in Infants: Joint Recommendations of the North American Society for Pediatric Gastroenterology, Hepatology, and Nutrition and the European Society for Pediatric Gastroenterology, Hepatology, and Nutrition. J Pediatr Gastroenterol Nutr. 2017;64:154-68.
-
Azzuqa A, Watchko JF. Bilirubin Concentrations in Jaundiced Neonates with Conjunctival Icterus. J Pediatr. 2015;167:840-4.
Cómo citar este artículo
Morell Bernabé J J, Aguilar Janita B. Ictericia neonatal (desde el ámbito de la Atención Primaria). FAPap Monogr. 2022;7:24-31